Más responsabilidad y menos formación: cinco experiencias de médicos residentes en un año de pandemia

A Alen García le faltaban apenas dos meses para terminar su primer año como médico interno residente (MIR) cuando la Organización Mundial de la Salud (OMS) declaró la pandemia por la propagación del coronavirus SARS CoV-2. Era el 11 de marzo de 2020. Estaba en una rotación de Medicina Interna, la especialidad en la que se está formando, en el Hospital Universitario de Canarias (HUC), en la isla de Tenerife. El confinamiento duro, tras la declaración del estado de alarma, se lo pasó entero en una planta COVID. La sensación de incertidumbre, de no saber a qué se estaba enfrentando, era compartida con los facultativos adjuntos. “Piensas que la gente con más experiencia lo sabe todo y te das cuenta de que en la medicina siempre puede aparecer algo desconocido, que no controlas”.
En estos trece meses de pandemia ha tenido que asumir, “igual que absolutamente todos los residentes”, más responsabilidades de las que cabría esperar en un médico en formación con sus años de experiencia. La crisis sanitaria ha obligado a acelerar el rodaje de los MIR y ha acrecentado la dependencia del sistema de salud de facultativos en proceso de aprendizaje. A la vez, ha resentido sus programas de formación, una parte crucial en esta etapa. Desde su irrupción, la COVID-19 acaparó prácticamente toda la actividad de los hospitales y centros de salud del Archipiélago, sobre todo en la primera ola, reduciendo al mínimo la docencia, en ocasiones inexistente; alterando los planes trazados para rotar por diferentes especialidades y centros y limitando el conocimiento y manejo de otras patologías y técnicas, de lo que comúnmente se conoce en el sector como “hacer mano”.
Alen sopesa lo que la pandemia le ha quitado y le ha aportado en su proceso formativo. Por un lado, ha tenido que soportar meses de “tensión” y “cansancio mental” por el trato diario con un virus desconocido en un hospital que ha vivido “situaciones de desborde”. “Hubo que hacer turnos de refuerzo para las guardias, todo el hospital estaba centrado en COVID y con unos pocos servicios a cargo se hacía inabarcable”. Al principio, no había certezas. “Entrabas con miedo de ser contagiado”, recuerda. A medida que avanzó el conocimiento de la enfermedad, la situación mejoró. El residente remarca que esta patología exige a los médicos de planta estar en alerta continua. “El paciente COVID tiene una evolución impredecible. Con los mayores, ya sabes que puede no ser buena, pero con personas más jóvenes el curso puede cambiar mucho en apenas 48 horas, dar un giro en torno a los siete u ocho días de la clínica (la manifestación de la enfermedad) y producir un deterioro muy llamativo que yo no he visto en otras patologías y creo que profesionales con más experiencia, tampoco. Esa evolución tan aguda hace que un médico en planta tenga que estar muy encima del paciente a diario, muy pendiente de los cambios”, explica.
El incremento de la presión hospitalaria por la COVID-19 ha situado a Alen en tesituras en las que ha tenido que adoptar decisiones individuales que, en otras circunstancias, no hubiera podido tomar por estar por encima de sus teóricas responsabilidades como residente de segundo año. “Es lógico que haya sucedido. Es una situación que requiere un esfuerzo por parte de todos y que se haya dado es normal y entendible hasta cierto punto. Esas decisiones forman parte de la profesión que he elegido y, más tarde o más temprano, llegan. Hay que aprender, cuanto antes mejor. Y más en una situación en la que ninguno sabía cómo comportarse”, recalca el médico en formación, que añade que, a pesar de la saturación de los especialistas, “en ningún momento” tuvo la sensación de “abandono”.
Tampoco se ha sentido “desamparado” el residente de tercer año Sergio López, a pesar de que “en algunos momentos y por situaciones de urgencia” ha tenido que hacer alguna técnica solo, sin supervisión de sus tutores, en la Unidad de Cuidados Intensivos (UCI) del Hospital de La Candelaria, en Tenerife, donde empezó en febrero de 2020. “La primera ola fue un caos, pero los adjuntos siempre han estado bastante pendientes. Sí he tenido incertidumbre por no saber qué va a pasar, por cómo tratar a los pacientes, por qué era lo mejor para ellos, pero no una sensación de estar solo ante la adversidad”, señala.
Sergio rememora de esos inicios la dificultad para solicitar una prueba PCR. Al principio, solo para los pacientes que hubieran aterrizado desde China. Después, para los que hubieran estado o hubieron tenido en contacto con alguien de Italia. Si había un caso sospechoso, había que pedir autorización a la gerencia. Luego llegó la ola. El Hospital de La Candelaria tiene, como dotación habitual, 30 camas en la unidad de críticos. Durante los picos de incidencia, llegó a acumular más de 40 pacientes en el área. La dirección tuvo que habilitar la UCI pediátrica, con otras cinco camas, y los quirófanos. Tanto los adjuntos como los residentes tuvieron que doblar las guardias. Los MIR, de las cuatro habituales pasaron a hacer hasta siete para asumir la carga asistencial. “Había días en los que ni siquiera veías a tu compañero de guardia, no podíamos poner las cosas en común. No solo hacíamos más guardias, sino que además eran muy duras. No parabas y acababas saliendo mucho más tarde de la hora porque quedaban cosas por hacer y no se las podías dejar a los compañeros porque sabías que ellos también estaban sobrecargados. La sensación era de agotamiento, de estar en un bucle de horas y horas, de salir para volver a entrar en el hospital”.
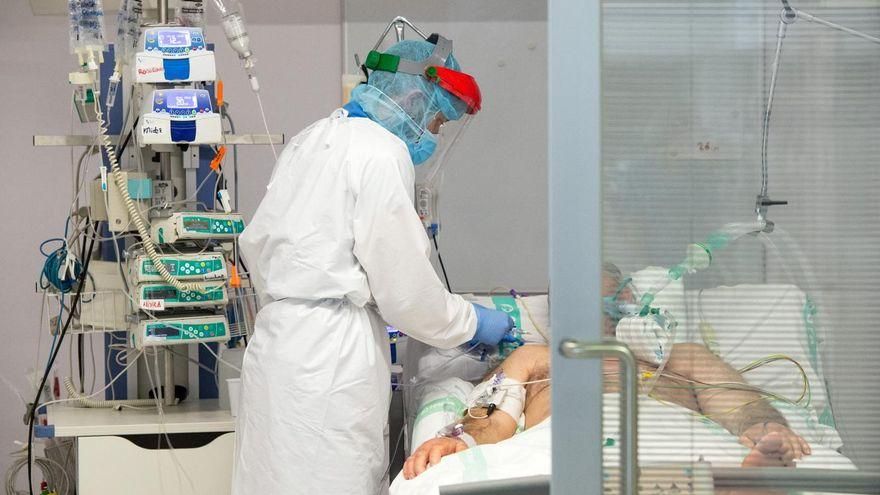
En la misma guardia podían llegar a ingresar cuatro o cinco pacientes con coronavirus, recuerda Sergio. “Era 100% COVID”, subraya el MIR de tercer año, que reconoce que esta situación le ha dado “un plus” en formación en la parte ventilatoria, muy importante en su especialidad, pero le ha restado “rodaje” en otras patologías. “Durante todos estos meses debería estar viendo otras enfermedades: infartos, pancreatitis... No lo hemos podido ver ni atender. Espero poder recuperarlo”, afirma Sergio, que tiene la percepción de que en estas últimas fechas se ha incrementado el número de pacientes que ingresan en la UCI con otras patologías por el retraso en las consultas y las cirugías programadas por la reordenación de la actividad asistencial en los hospitales. “Eso ha podido repercutir en que haya más personas que llegan en situaciones más avanzadas de la enfermedad, con cuadros más graves, por no haberse podido llevar un seguimiento óptimo”.
La garantía de la supervisión
Ana Cruz está a punto de terminar su cuarto año de residencia en Medicina Comunitaria y de Familia. La pandemia le dejó sin la rotación externa (en otro centro sanitario nacional o extranjero) que tenía prevista. El 23 de marzo, nueve días después de la declaración del estado de alarma, tuvo que interrumpir la estancia que estaba realizando en el servicio de Obstetricia (los MIR rotan por diferentes servicios durante cortos periodos de tiempo para reforzar los conocimientos en determinadas áreas) para incorporarse al centro de salud de El Doctoral, en el municipio de Santa Lucía de Tirajana, en el sureste de Gran Canaria.

“En Gran Canaria se ha dado una particularidad importante. A los residentes mayores (de cuarto año) se les sacó de los centros de salud para ir a trabajar directamente en Urgencias. Los menores, de primer y segundo año, empezaron a trabajar única y exclusivamente en la gerencia de Atención Primaria. Yo estaba entonces en tercer año y nos quedamos para hacer lo que hiciera falta, todo lo que nos pidiera el director de nuestro centro de salud. En mi caso, pasar consultas sobre COVID y aligerar listas de espera de otras consultas. Igual en algún momento tu tutor no estaba y no tenías tampoco a quién preguntar”, relata Ana, que matiza que esa “falta de supervisión” es relativa y depende del centro y de la experiencia. “Es importante contar con esa garantía, sobre todo para los residentes más pequeños”.
Eran momentos complicados. No había mascarillas suficientes, tampoco equipos de protección individual. Había facultativos de baja por cuarentena y otros que no podían atender de forma presencial por determinadas circunstancias. “Hacían falta manos y acabas trabajando como una más, pasando consultas completas, haciendo seguimiento de pacientes COVID y con una incertidumbre total”. Ana cuenta que, a diferencia de lo que ocurrió en Tenerife, en Gran Canaria dejaron sin guardias a los residentes de su año y especialidad. Sin embargo, “en cualquier momento podías recibir una llamada diciéndote que tenías que ir a otro centro de salud donde, a lo mejor, ibas a estar sola, sin médico docente. Teníamos que estar con el móvil operativo para ir a cubrir todos los huecos”.
Esa asunción de responsabilidades extra y las restricciones de las citas presenciales le generaron temores. “Citaba mucho a pacientes a revisiones en 24 o 48 horas sencillamente por la inseguridad de pensar que podía estar haciendo algo mal”. Ana considera que, a nivel global, la pandemia ha perjudicado a la formación de los residentes. “Es verdad que muchas cosas se pueden resolver por teléfono y que la consulta telemática, bien utilizada, es una gran herramienta. Pero la atención presencial es fundamental para que nosotros hagamos mano, para que reconozcamos cuando está bien, cuando necesita ser derivado de manera urgente, cuando las cosas van mal. Eso es algo que ha perjudicado sobre todo a los residentes más pequeños”. En las consultas telefónicas, los pacientes “se relajan”, “no sienten la presión de estar en una sala de espera”, hablan “de muchos motivos de consulta” y, a lo mejor, se olvidan “de los realmente importantes”.
Ana se considera “afortunada” por trabajar en el centro de salud de El Doctoral, que tiene una limitación de 28 pacientes al día para los médicos de familia. Alrededor de un tercio de las consultas son presenciales. “Al final te encuentras pacientes fuera de hora y, en vez de 28, acabas con 38 y 40, pero no podemos quejarnos. Otros centros de salud tienen 47 pacientes por ver en un día. Es muy malo para el paciente, que a lo mejor tiene siete motivos de consulta y solo le puedes dedicar cinco minutos”, señala.
Durante el pasado verano, Inés (nombre ficticio), MIR de segundo año, tuvo que hacer guardias en las urgencias de un hospital de Gran Canaria (cuatro al mes) a pesar de que en la especialidad en la que se está formando nunca se rota por ese servicio porque no tiene ningún vínculo con aquel. “Ahí la formación se perdió por completo. Se buscaban residentes de lo que fuera para cubrir las urgencias, aunque no tuviéramos ni idea. El servicio estaba pasando uno de sus peores momentos, se habían ido muchos profesionales, otros estaban de baja, otros de vacaciones, y al final estábamos allí casi sin supervisión. En casi todas las guardias pasabas miedo, íbamos perdidos, sin saber qué hacer, eran guardias muy malas”.
Cuando los residentes de primer año se incorporaron en octubre del año pasado (debían haberlo hecho en mayo, pero se retrasó por la pandemia), Inés dejó de hacer estas guardias, pero su programa formativo ya se había resentido. “Hemos perdido rotaciones que eran importantes, se han movido a otros horarios, otros días. Se ha considerado que es menos relevante que nosotras conozcamos eso que sacar trabajo adelante”. Su especialidad es, además, muy dependiente de los médicos internos residentes. “Somos vistos como un miembro estructural del servicio”, explica. Las consultas se han visto afectadas. Antes de la irrupción de la COVID-19, solo atendía en horario de mañana. Con los planes de contingencia impuestos por las gerencias de los complejos hospitalarios y la necesidad de espaciar las citas para no juntar a los pacientes en las salas de espera, ha habido que partir los turnos y atender también en horario de tarde. “Es lógico y comprensible por el momento en el que estamos, pero de cara a la formación trastoca y va a costar que vuelva”, dice.
Preaviso de huelga
El aumento de fondos para la docencia, para la formación, ha sido una de las principales reivindicaciones de los MIR en un año en el que a punto estuvieron de acudir a la huelga. Llegaron a presentar el preaviso, pero el 11 de septiembre, cuatro días antes de la fecha prevista para el inicio del paro, la desconvocaron tras arrancar varios compromisos a la Consejería de Sanidad del Gobierno regional. Jorge Pérez, residente de Medicina de Familia de segundo año adscrito al HUC, formó parte del Comité de Huelga. “Se movilizaron los residentes de toda España y Canarias fue una de las pioneras. Llegó un momento en el que dijimos basta”. Asegura que la actividad formativa durante la pandemia se ha limitado en algunos casos a “exponer un caso clínico en sesión de vez en cuando”. Los médicos residentes exigen definir unos criterios mínimos de docencia a la semana y, además, que sea en horario laboral, no durante las tardes o fuera de contrato.

Una de las principales reclamaciones del colectivo tenía que ver con las horas de descanso. “Pedíamos que se respetaran las 36 horas seguidas después de las guardias que marca la normativa europea y el Estatuto de los Trabajadores, porque muchos compañeros hacían la guardia de los sábados y trabajaban el lunes”. También que se habilitaran lugares de descanso para evitar las denominadas “camas calientes”, compartir sábanas con otros compañeros. En el plano económico, pedían un incremento de las retribuciones de las guardias. “Canarias es la comunidad que peor paga en toda España. Conseguimos que se aumentara las del fin de semana, pero las de entre semana se quedaron igual, en menos de diez euros brutos la hora para un residente de primer año. Hay sectores con mucha menos responsabilidad que cobran más por hora de guardia que nosotros”, lamenta Jorge.
El residente de segundo año también ha tenido que asumir competencias “no acordes a su nivel formativo” durante esta crisis sanitaria. “Es una situación que, en determinados servicios, ya pasaba antes de la pandemia, pero la COVID ha añadido un punto más. En las rotaciones estuve supervisado, pero en las guardias de urgencias había momentos en los que te veías bastante solo. No porque los adjuntos quisieran, sino que a lo mejor tenían que entrar a atender en zonas COVID y te veías con un paciente con una infección sistémica, que se pone muy malo, empieza a hipotensar, no sabes muy bien qué hacer y no encuentras a nadie para recibir apoyo. No era la tónica habitual, pero sí pasó”, asevera Jorge, que en la actualidad ejerce en un centro de salud de La Orotava donde llega a atender “hasta 50 pacientes al día, más alguna urgencia y una o dos visitas a domicilio”. El MIR recuerda, además, que algunos de sus compañeros tuvieron que ir, sin apoyo presencial de médico adjunto, a residencias de mayores donde se habían detectado brotes de coronavirus.








0