Marina Pollán, coordinadora del estudio de seroprevalencia: “No es realista pensar que vayamos a tener la vacuna disponible antes de un año”

El pasado 13 de mayo se contestó a una pregunta que todos los españoles se hacían. ¿Cuánta gente habría infectado el coronavirus en España? El resultado fue una media –decepcionante para muchos y alarmante para otros–, de tan sólo un 5% (unos 2,35 millones). Con este dato se descartaba una defensa por inmunidad de grupo en nuestro país, pese a que algunos estudios, como el del Imperial London College, apuntaban que podrían haber llegado hasta los 7 millones (un 15%).
Marina Pollán Santamaría (León, 1960) es directora del Centro Nacional de Epidemiología del Instituto de Salud Carlos III (CNM-Isciii), la institución encargada de llevar a cabo el estudio de seroprevalencia iniciado el pasado 27 de abril y del que aun se esperan otras dos rondas de resultados. Acerca de estos nuevos datos, Pollán confía en que se pueda obtener “no solo de la foto fija del virus en el país, sino también de su circulación” a medida que se desarrolla la desescalada.
¿Cómo se ha realizado este estudio de seroprevalencia? ¿Qué le caracteriza?
Este no es un estudio de seroprevalencia cualquiera, ya que además de tener los datos de seroprevalencia estamos complementando la información que sacamos del título de anticuerpos con información epidemiológica de las personas que participan. Es decir, para saber, aparte de su edad, las condiciones demográficas, si han tenido síntomas compatibles con la COVID-19 y alguno de los factores de riesgo.
Este estudio también es de interés porque es de base poblacional, lo que significa que, ayudados por el INE, hemos hecho es una muestra representativa del conjunto de España para que nos de datos fiables con una desagregación suficiente a nivel provincial. También en el hecho de que se va a realizar en tres rondas, ésta y otras dos más.
Lo que vamos a hacer es repetir esta foto tres veces para ver cómo evoluciona la epidemia, porque estamos en este momento es muy interesante no sólo saber cómo estamos sino saber cómo evolucionamos ahora que las fases van cambiando y la movilidad va aumentando.
¿Es una especie de panel o una muestra dinámica?
Es la misma muestra. Las mismas personas. Los epidemiólogos a esto le llamamos un estudio longitudinal, una cohorte. Es decir, las personas que han sido seleccionadas son invitadas a repetir las mismas durante tres veces. ¿Por qué son las mismas personas y no otras? Porque así vemos cómo cambia en la misma persona a lo largo del tiempo la situación. Si ahora mismo un determinado participante tiene anticuerpos, saber si a las tres semanas y a las seis sigue teniéndolos es una información muy valiosa, sobre cuánto dura la inmunidad de un virus que es nuevo y del que conocemos muy pocas cosas.
¿Puede que el estudio que está coordinando en España sea ahora mismo el de seroprevalencia más grande de todo el planeta?
De momento y hasta donde tenemos noticia, con datos ya publicados o comentados en prensa, nuestro estudio es el más grande. Aunque ahora sabemos que están empezando estudios más grandes -en número de encuestados- en países como Italia o EEUU. Pero lo más interesante para nosotros no es que sea muy grande, lo importante es que sea representativo de la población. Si tenemos un estudio muy grande pero la participación está sesgada o no se seleccionan las personas que representen al total de la población, por muy grande que sea el estudio no sería bueno.
Este estudio tiene una 'arquitectura' especial porque está realizado colaborando con el INE, con sus estadísticas. ¿Podría servir para otro tipo de macroestudios sanitarios de otro tipo en España o se quedará aquí?
De momento el estudio nació para el coronavirus y las personas que han decidido participar lo han hecho en estas condiciones. Todos los estudios han pasado por el comité de Ética y el INE lo único que nos ha ayudado es en seleccionar los domicilios y facilitarnos el contacto de estas personas.
En el Ministerio de Sanidad se ha puesto en marcha una plataforma tecnológica para poder realizar el trabajo de campo e ir introduciendo todos los datos de los sistemas de salud de las distintas comunidades, que son las que están realizando realmente el trabajo in situ en cada una de las provincias.
¿Este estudio se podría aprovechar? Ya nos gustaría, pero para hacer cosas diferentes con las cohortes que están participando ahora tendríamos que solicitar de nuevo el consentimiento informado de estas personas; tendríamos que decirles qué queremos hacer y ellas deberían aprobar, o no, otros objetivos que no estén relacionados con el estudio actual.
¿Si son 60.000 ciudadanos participando, cuántos profesionales sanitarios están implicados?
Mucha gente. Tenemos una plataforma para cada centro de salud, pero es cada comunidad autónoma la que ha decidido organizar el trabajo de campo según su situación y según la manera en que consideraba que podía ser más eficaz.
En la mayor parte de los casos han sido los departamentos de Atención Primaria los que están realizando el trabajo en los centros de salud cercanos a los distritos que han sido seleccionados. Aunque hay diferencias entre unas comunidades y otras, tenemos más de 2.000 centros de salud implicados, con muchos profesionales, aunque no podría decir cuantos en cada uno, pero muchos.
¿Cómo se espera que sea la evolución del virus en las siguientes oleadas? ¿Va a aumentar mucho o el confinamiento va a cortar su expansión?
Si la inmunidad, es decir, si las personas que presentaban anticuerpos en la ronda primera mantienen estos niveles de anticuerpos, lógicamente lo que esperaremos es que en las siguientes rondas nos encontremos cifras de prevalencia más alta. Pero ésto no lo sabemos seguro, porque si no no hubiéramos hecho otras oleadas. Si estuviéramos seguros de que la inmunidad permanece con una única ronda tal vez sería suficiente, aunque si el virus sigue circulando habría nuevas infecciones y por lo tanto nuevas personas que generan inmunidad.
¿Cuándo terminaría la segunda ola y la tercera entonces?
La segunda oleada empezó el día 18 de mayo y terminó el 29. Luego hay una semana de descanso. Y la siguiente oleada empieza a la otra semana. Es decir, citamos a las personas con un mínimo de tiempo entre una visita y otra de 15 días y un promedio de tiempo de unos 21 días.
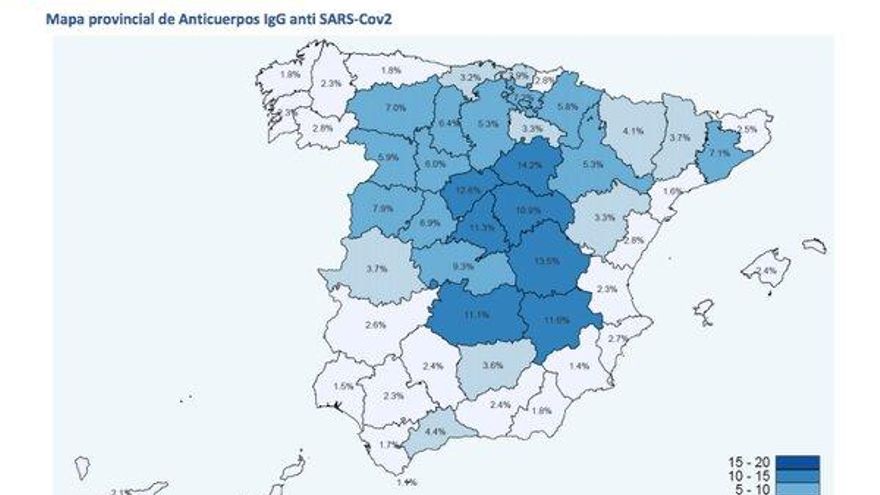
¿Cómo de fiables son los datos a nivel provincial? ¿Es una muestra adecuada?
Está calculada precisamente para eso, para poder tener información a nivel provincial; no a nivel municipal. El máximo nivel de desagregación para el que está calculado el tamaño muestral es la provincia. Y de hecho pensamos desde el principio que tenía que ser así porque de los datos de contagios que teníamos confirmados sabíamos ya que podíamos esperar grandes diferencias entre unas provincias y otras.
¿Para cuándo tendremos una vacuna contra el coronavirus? ¿Y para cuándo antivirales?
Realmente no soy yo la persona que tiene que contestar ésto, porque yo soy epidemióloga y no trabajo en el laboratorio; pero sé que se están haciendo muchos esfuerzos internacionales y también aquí en España.
Hay que ser realistas. Aunque se pueda acelerar el proceso, antes de poder aplicarlo a enfermos o a la población general para protegerla, el desarrollo de un nuevo medicamento y también una vacuna pasa por una serie de fases. Tiene que poder demostrar que realmente tiene la eficacia que dice tener, que no tiene efectos secundarios indeseables, y ésto es muy importante en el caso de las vacunas porque se aplican a población teóricamente sana. Esto significa tiempo.
Me consta que se está haciendo un esfuerzo internacional muy importante, pero todos los expertos a los que yo he escuchado dicen que no es realista pensar que vayamos a tener la vacuna disponible antes de un año.
La vacuna de la gripe sabemos que de un año a otro o es menos efectiva o no sirve, que es distinta. ¿Va a ser lo mismo con el coronavirus SARS-CoV-2 o no sabemos eso todavía?
Pues es posible que ocurra, porque sabemos que este tipo de virus, el coronavirus, pertenece efectivamente a la misma familia: son virus capaces de mutar. Si cambia mucho la parte del virus que la vacuna reconoce, ésta pierde eficacia. Puede ser parcialmente eficaz o muy poco eficaz.
Por eso, en el caso de la gripe, que es un virus que lleva con nosotros muchísimo tiempo, cada año se hace un estudio de cuáles son los tipos de virus gripales que están flotando en el ambiente, que son prevalentes en esa onda epidémica, y se utiliza la vacuna adecuada para esos tipos. Con el coronavirus SARS-CoV-2 es la primera onda que tenemos. No sabemos cómo se va a comportar, pero podría ocurrir una cosa así.
O sea, que es probable que vaya a haber segunda ola.
No soy viróloga, no lo sé, pero es factible. De hecho las medidas de protección que se están tomando, tanto a nivel nacional como internacional están asumiendo que la segunda onda puede volver. Lo que sí espero es que la segunda no sea tan virulenta y no produzca tantas muertes.
La primera vez que un organismo infeccioso entra en contacto con una población susceptible pilla a la población sin ninguna defensa. La segunda oleada y la tercera ya tendrá un recuerdo en nuestro sistema inmunitario de haber tenido contacto con ese virus o uno parecido a ese, y eso significa que la letalidad y la agresividad del virus pues esperamos que sea menor. Pero nadie lo sabe con seguridad realmente.





4